Conteúdo

BRASÍLIA
Na tentativa de obter o único remédio disponível para a filha, Eduarda, 12, diagnosticada com doença que leva à fraqueza muscular e perda de mobilidade, o programador Edno Rech, 45, se divide entre pedidos ao SUS, ao convênio e a tribunais.
Do primeiro, ouviu que o medicamento não era ofertado na rede. Do segundo, não teve ainda resposta. O terceiro negou inicialmente, alegando que o SUS pretende incorporar a droga —ainda sem prazo para o caso de Eduarda.
Agora, Edno se prepara para nova rodada de pedidos, trajeto compartilhado por outros pacientes de doenças raras.
Com poucos tratamentos disponíveis, a maioria acaba por adotar opções paliativas. Outros recorrem ao Judiciário para obter acesso a medicamentos específicos, mas cujo custo leva a uma queda de braço com a rede de saúde.
Dos 10 medicamentos mais demandados por ação judicial no SUS, nove são para doenças raras

*Citada a indicação em bula **Medicamento para tratamento de câncer Fontes: Ministério da Saúde, Interfarma (documento Doenças raras: a urgência do acesso à saúde e associações de pacientes
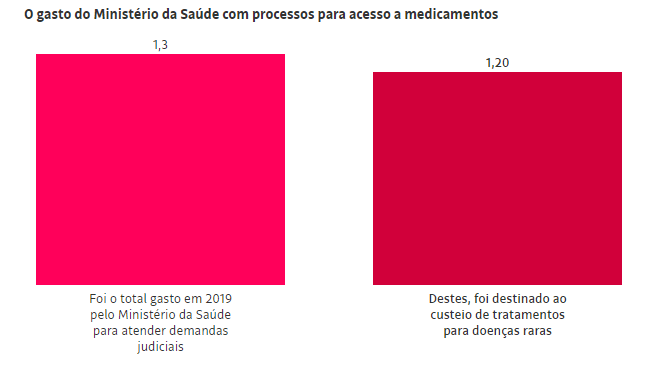
Dados do Ministério da Saúde evidenciam o tamanho do impasse. De R$ 1,3 bilhão gasto pela pasta com demandas judiciais por medicamentos em 2019, R$ 1,2 bilhão foi destinado a custeio de tratamentos para doenças raras —90% do total. Em grande parte, para um conjunto restrito de remédios.
Dos dez medicamentos mais caros alvo de ações contra o ministério no último ano, nove foram para doenças raras. Juntos, eles somaram R$ 727 milhões em gastos para fornecimento.
O campeão tem sido o eculizumabe (Soliris), que já foi considerado o remédio mais caro do mundo. No Brasil, após ser registrado pela Anvisa, o preço do frasco caiu de R$ 28 mil para R$ 13 mil.
Veja: Doenças Raras – Como proceder diante a essa realidade
Indicado para hemoglobinúria paroxística noturna, doença que afeta os glóbulos vermelhos, causa anemias e trombose, a droga obteve aval para ser incluída no SUS no fim de 2018. Mas a definição de diretrizes de tratamento acabou por empurrar o início da oferta só para este ano.
Outras três drogas da lista seguem processo semelhante: dois para tipos distintos de mucopolissacaridose, que afeta o metabolismo, e um para AME (Atrofia Muscular Espinhal), caso de Eduarda.

A coordenadora pedagógica Valquiria Dias Correa da Silva, 37, sofre de polineurapatia amiloidótica, doença que atinge o sistema nervoso periférico e causa insensibilidade nos membros, dores, atrofia muscular e perda de movimentos – Keiny Andrade/Folhapress
A entrada desses remédios no SUS mostra que houve avanço, diz Regina Próspero, do Instituto Vidas Raras.
O pontapé veio com a aprovação de uma política nacional de atenção a pacientes com doenças raras, em 2014. Desde então, foram feitos 46 protocolos para diagnóstico e tratamento desse grupo. “Sou da época em que não tínhamos nada”, diz Regina, cujo filho tem mucopolissacaridose.
Apesar do avanço, o instituto estima que o acesso a 85% dos remédios para doenças raras ocorra por via judicial.
Alguns fatores pesam nessa análise. É o caso do registro, parecer que permite a venda no Brasil. Dos dez remédios mais caros demandados em ações contra a União em 2019, três não tinham o aval dado pela Anvisa após revisão de estudos de qualidade e eficácia.
Para pacientes, há demora nessa análise. Já a agência diz que o número de aprovações aumentou, mas que nem todas as empresas entram com pedido de registro no país.
No ano passado, o Supremo Tribunal Federal decidiu que o Estado pode fornecer remédio sem registro, desde que observados critérios, como aprovação em outros países ou tratar-se de doença rara.
Agora, a expectativa é que a Corte defina outro imbróglio: se o Estado deve ou não fornecer remédios de alto custo não incorporados ao SUS.
Segundo o procurador do Rio Grande do Norte, Marconi Medeiros de Oliveira, que acompanha a ação, a tendência é que o Judiciário defina quem será responsável por custear o produto. “Para remédios fora da lista, a União deve ter essa responsabilidade”, diz ele, que defende freios à judicialização. “São medicamentos que chegam a custar R$ 1 milhão por paciente, e não estão previstos. Isso desarruma o planejamento para a política da saúde.”
Já para Regina, não há como deixar um grupo sem acesso a remédios. “Nenhuma vida é mais válida do que outra”.
Enquanto não há solução, o Ministério da Saúde se prepara para testar novas medidas de redução do impacto nas contas e ampliação do acesso.
É o caso do modelo de compartilhamento de risco, em que o pagamento pela oferta do remédio na rede é condicionado à melhora do paciente. Em caso de resultado, o governo paga. Do contrário, pode reter o pagamento ou pedir a devolução do valor.
A proposta foi anunciada em fevereiro para acesso ao nursinersena (Spinraza), indicado para atrofia muscular espinhal e cuja dose chega a R$ 300 mil —são necessárias quatro por ano.
Leia também: Paciente obtém cobertura do medicamento Cabometyx® (Cabozantinibe)
Quatro meses depois, o governo publicou portaria que cria projeto-piloto para oferta a pacientes com atrofia do tipo 2 e 3, caso de Eduarda. “Não é a cura, mas é um avanço. Se ela ganhar um pouco de força, ou o remédio travar a doença, é uma grande coisa”, diz o pai, que registrou pedido na ouvidoria do ministério para entrar no acompanhamento.

Francisca Sales, portadora de neuromielite óptica desde dezembro de 2013, Bruna Rocha Silveira, vice-presidente da AME (Amigos Múltiplos pla Esclerose), tem esclerose múltipla desde 2000, Ana Maria Martins, médica, doutora em pediatria e professora da Unifesp.
O acesso, porém, ainda não tem prazo. O secretário de Ciência e Tecnologia, Denizar Vianna, diz aguardar aval da área jurídica. Ele atribui a demora à necessidade de aprovação de um protocolo de pesquisa e definição da rede de hospitais que acompanharão os cerca de 300 pacientes. A previsão é que 12 deles façam o monitoramento. “Foi necessário construir uma base de referência.”
O motivo é a falta de evidências conclusivas para esses pacientes, ao contrário daqueles com quadro de AME tipo 1, para quem o remédio é disponibilizado desde novembro. Ainda assim, de forma limitada a poucos, diz Renato Trevellin, presidente da Associação Amigos pela Cura da AME.
“O protocolo diz que quem precisa de ventilação mecânica não teria prescrição. Por causa dessa exclusão, meu filho, símbolo da luta para incorporação no SUS, correria o risco de ficar de fora.”
Questionado, Vianna diz que o modelo segue evidências científicas, mas que outros casos podem ser avaliados conforme prescrição médica ou, no futuro, via compartilhamento de riscos.
Têmis Maria Felix, presidente da Sociedade Brasileira de Genética Médica, diz que o compartilhamento de risco pode ser solução para monitorar resultados e frear processos. “Judicializado, quem estabelece o preço é o laboratório. Quando o governo compra, o preço cai. A judicialização é boa para a indústria, não para a população.”
Para Vianna, é preciso encontrar equilíbrio entre garantir o acesso a tratamentos e evitar sobrecarregar o SUS. “Mas não há uma resposta certa para isso.”
A judicialização do acesso a remédios para doenças raras atinge os planos de saúde e envolve disputa sobre os critérios de oferta desses produtos e demais terapias.
Na visão das operadoras, a cobertura deveria ser restrita ao rol definido pela ANS (Agência Nacional de Saúde Suplementar), lista que define procedimentos a serem custeados pelos planos, e a medicamentos para uso hospitalar com registro no país.
O impacto da judicialização
Fontes: Ministério da Saúde, Interfarma (documento Doenças raras: a urgência do acesso à saúde e associações de pacientes
A medida segue a lei 9656, de 1998, que regula os planos e define que eles não são obrigados a custear medicamentos para uso domiciliar ou “não nacionalizados”.
Já pacientes reivindicam acesso ao conjunto de tratamentos —inclui reabilitação, por exemplo— e reclamam de negativas dadas pelos planos mesmo em caso de remédios aplicados em hospitais.
O entendimento dos tribunais tem sido em geral favorável aos pacientes. Segundo a advogada Débora Lubke, especialista em direito à saúde, o rol da ANS não tem sido impeditivo no caso de doenças raras.
“No estado de São Paulo há um entendimento de que os planos precisam cumprir os tratamentos independentemente de estarem no rol”, diz.
Decisões do Superior Tribunal de Justiça nos últimos dois anos, no entanto, têm sido mais frequentes para remédios com registro na Anvisa, diz o advogado Rafael Robba.
Ao mesmo tempo, é possível encontrar processos com aval a tratamentos experimentais.
Para Vera Valente, diretora da FenaSaúde, que representa as maiores operadoras, é legítimo que as famílias busquem acesso aos remédios. “Mas, com recursos cada vez mais escassos, é importante ter presente que decisões de alcance individual geram impactos coletivos relevantes, na forma de custos mais altos, arcados por todos.”
Leia também: Tafamidis (Vyndaqel®) e o direito ao tratamento da paramiloidose
Essa é também a preocupação de outra entidade do setor, a Abramge, que defende em nota a cobertura restrita ao rol. Argumenta que, se todos os procedimentos e tecnologias existentes, não importando preço, procedência ou eficácia, tivessem cobertura obrigatória, o preço do convênio “seria incalculável”.
O grupo cita dados da ANS segundo os quais a judicialização custou R$ 2 bilhões aos planos de saúde em 2018.
A agência informa que a lista atual já cobre algumas drogas que podem ser usadas no tratamento de doenças raras. O mesmo vale para o Spinraza e quimioterápicos indicados em neoplasias raras, afirma. Diz ainda ter recebido novas propostas para incorporar esses medicamentos, mas que o processo está em análise.
Fonte: Folha de S.Paulo Natália Cancian
