Conteúdo

Reajustes agressivos e bem acima da inflação, aumento do número de contratos, recrudescimento das políticas de combate a fraudes e crescimento da insatisfação dos usuários. O cenário que permeou o mercado de planos de saúde no ano passado não deverá ser muito diferente em 2024.
Os aumentos dos planos de saúde, especialmente dos contratos coletivos — que concentram mais de 70% do mercado — devem se manter na casa dos 20%, segundo entidades do setor. E vão continuar bem acima do teto fixado pela Agência Nacional de Saúde Suplementar (ANS) para os contratos individuais — que em 2023 subiram 9,63%, em média.
— Os fortes reajustes foram uma tentativa de recuperar o déficit de 2022. A forma de recuperar o resultado é com ajuste de mensalidade. Não é esperado para 2024 a mesma tábua de aumento, porque o setor estará mais acomodado. Mas ainda teremos reajustes fortes e uma posição maior de downgrade (rebaixamento para planos mais básicos). Além disso, os planos mais premium deverão ter reduções de carteiras — avalia Anderson Mendes, presidente da União Nacional das Instituições de Autogestão em Saúde (Unidas).
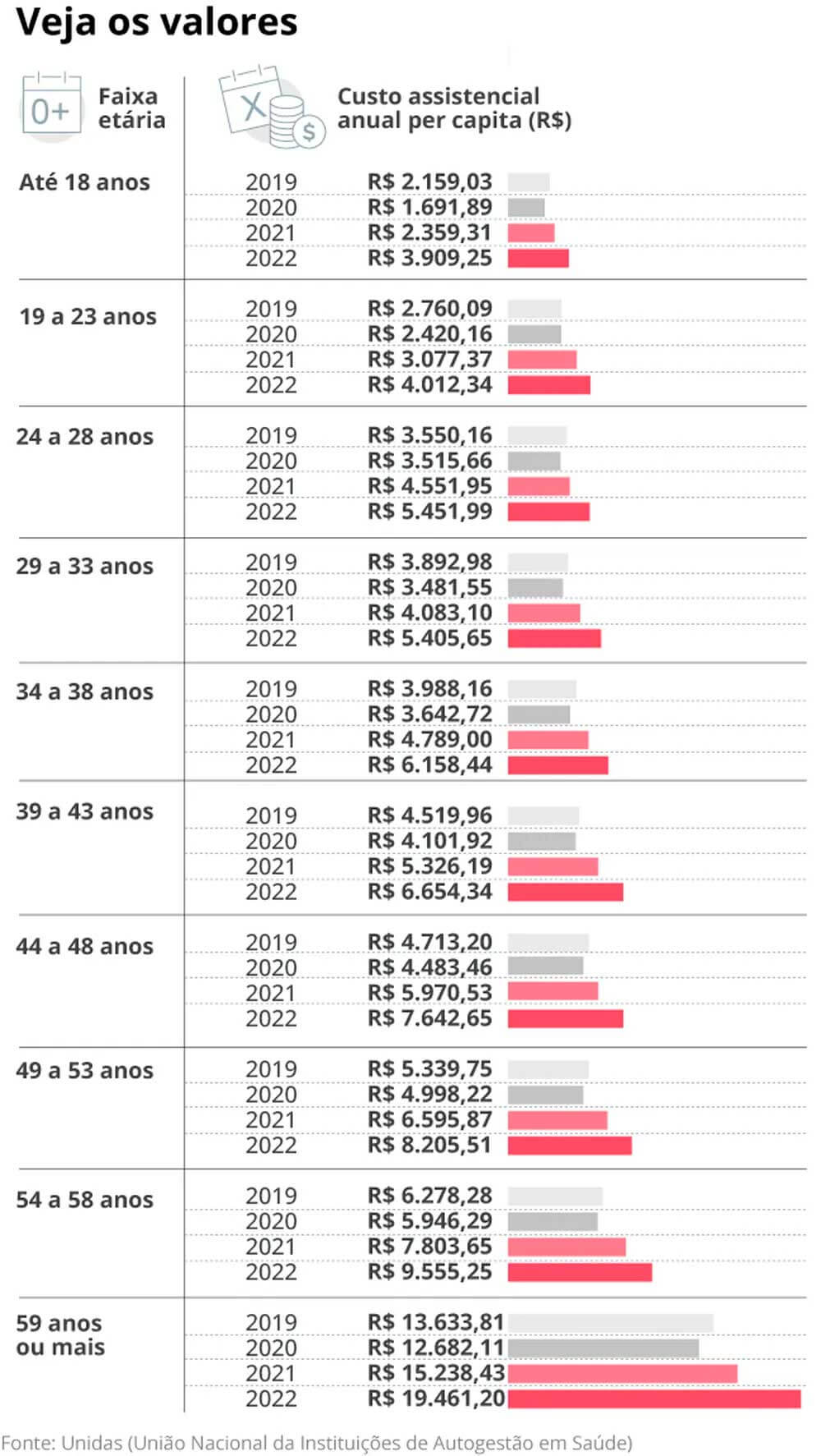
De acordo com a entidade, o custo assistencial do setor registrou forte elevação. Entre 2019 e 2022, a despesa na faixa etária até 18 anos subiu 81%, enquanto para os usuários com idade acima de 59 anos a alta foi de 42% (confira a tabela).
Por outro lado, a tentativa de reduzir o prejuízo a todo custo gerou piora nos indicadores de atendimento das operadoras. As queixas contra os planos disparam 120%, entre 2019 e os dez primeiros meses de 2023. Somente no ano passado, as reclamações subiram mais de 49%, segundo dados da Agência Nacional de Saúde Suplementar (ANS). As principais queixas estão relacionadas a gerenciamento das ações de saúde, reembolso, prazo de atendimento e mudança na rede credenciada (veja o ranking abaixo).
Internado há mais de um mês para tratamento de um mieloma múltiplo, tipo de câncer no sangue, a família do aposentado Valdir Gonçalves, de 63 anos, precisou entrar na Justiça no dia 29 de dezembro, após o plano de saúde negar a cobertura de dois medicamentos que estão na lista obrigatória da agência reguladora do setor:
— A resposta do convênio demorou cerca de 20 dias e foi negativa, alegando que esses medicamentos não estavam indicados para o tratamento do mieloma múltiplo, de acordo com a bula. Mesmo uma semana depois da sentença do juiz, o plano não tinha autorizado o fornecimento de um dos remédios — conta a professora Marjorie Gonçalves, filha do paciente.
Para Rafael Robba, advogado especializado em Direito à Saúde do escritório Vilhena Advogados, as operadoras adotaram medidas para cortar custos e prejudicaram os próprios clientes.
— Elas começaram a adiar uma série de autorizações e dificultar reembolso, e propuseram reajustes muito elevados — ressalta Robba
Fonte: Unidas (União Nacional das Instituições de Autogestão em Saúde)
 Número de clientes cresce
Número de clientes cresceMarcos Novais, superintendente da Associação Brasileira de Planos de Saúde (Abramge), afirma que o setor terá que reverter esse movimento de perdas financeiras ao longo deste ano.
— Esses prejuízos não são sustentáveis. Ele precisa ser equalizado em 2024. Tivemos um período de aumento das despesas acima das receitas e prejuízo que deve ficar próximo de R$ 9 bilhões em 2023, por conta do aumento de frequência em terapias, o que deixa a mensalidade bastante pressionada — destaca.
O resultado das medidas de controle de custos começou a aparecer no resultado financeiro das operadoras. As informações financeiras enviadas pelas operadoras de planos de saúde à ANS demonstram que o setor registrou lucro líquido de R$ 3,1 bilhões no acumulado dos três primeiros trimestres de 2023. Esse resultado equivale a, aproximadamente, 1,3% da receita total acumulada no período, que foi superior a R$ 233,4 bilhões. Este é o melhor resultado para esse período dos últimos dois anos.
Por outro lado, o número de usuários continua crescendo e encerrou 2023 com 50,9 milhões de clientes.
— Como explicar que um setor cresceu em número de clientes — os planos receberam mais de 1,5 milhão de vidas — e a receita baixou? Houve aumento de clientes e diminuição de receita. Está havendo uma utilização muito alta. O que vemos é que os maiores contratantes que são os planos empresariais não suportam os aumentos e colocam um plano mais barato — afirma Fernando Bianchi, sócio do M3BS Advogados.
Para 2024, especialistas esperam ainda mais discussões no âmbito judicial. Além disso, o Supremo Tribunal Federal (STF) deve analisar a Ação Direta de Inconstitucionalidade (Adin) que questiona da Lei 14.454. Esta derrubou o “rol taxativo”, segundo a qual os planos só estariam obrigados a cobrir tratamentos listados pela ANS. As operadoras questionam a legislação judicialmente e também pressionam os parlamentares no Congresso por mudanças na Lei dos Planos (9.656/1998).
Segundo fontes do setor, a incorporação de terapias na lista de coberturas obrigatórias e a inclusão de tratamentos para jovens, como acompanhamento para Transtorno do Espectro Autista (TEA), aumentaram as despesas dos convênios. Para 2024, as operadoras estão montando equipes para dificultar o acesso a tratamentos:
— Os times jurídicos estão analisando mecanismos de regulação não proibidos, para criar uma autorregulação. Por exemplo, contratos coletivos empresariais poderiam repassar algumas contas para a empresa contratante. Ou aumentar requisitos técnicossobre a indicaçãodo tratamento e tentar barrar a cobertura de entrada, colocando em xeque a própria motivação técnica do médico — diz a fonte.
A ANS informou, por meio de nota, que no ano passado incluiu 31 procedimentos e tecnologias no rol de cobertura obrigatório dos planos. Para 2024, afirma que “a atuação regulatória estará voltada para garantir que os desafios estruturais enfrentados pelo setor possam ser superados, permitindo uma assistência de qualidade aos beneficiários de planos de saúde”.
Você pode se interessar por:
