O Globo | Letícia Lopes
Quase metade divide com funcionários valor mensal de contratos corporativos, mostra levantamento. Estratégia visa driblar reajuste, mais alto do que o dos planos individuais
Com o convênio médico representando a segunda maior despesa com funcionários, atrás apenas da folha salarial, mais empresas estão dividindo a conta da mensalidade do plano de saúde com os trabalhadores. A mudança na gestão do benefício é uma tentativa dos empregadores de driblar os altos reajustes aplicados pelas operadoras em negociações individuais. Outras medidas nesse sentido são restrições na liberação de reembolsos e incremento na cobrança de coparticipação sob procedimentos realizados.
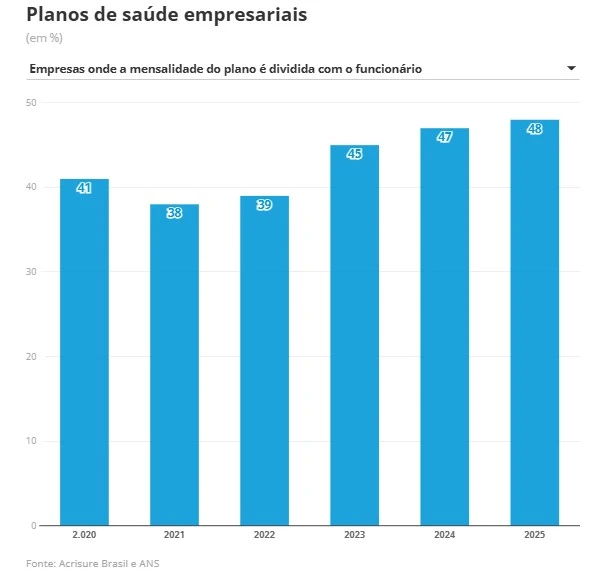
Dados da consultoria Acrisure Brasil, detalhados com exclusividade ao GLOBO, mostram que, em 2020, 41% das empresas pagavam apenas parte da mensalidade dos planos de saúde de seus funcionários, que tinham o restante do valor do convênio descontado em folha. Essa parcela alcançou 48% no ano passado. Paralelamente, o subsídio médio das empresas à saúde complementar caiu de 71%, em 2020, para 60% em 2025. Ou seja, as empresas estão pagando uma fatia cada vez menor do benefício dos trabalhadores.
Os números foram levantados a partir da base de clientes da Acrisure, que administra benefícios de 2,1 milhões de trabalhadores empregados em 1,5 mil empresas. Para especialistas, a “corresponsabilização financeira do usuário” se tornou uma necessidade para garantir a sustentabilidade do benefício diante da alta no gasto corporativo com saúde.

Planos de saúde empresariais: empresas onde a mensalidade é dividida com o funcionário
Esse aumento se deve a três fatores principais. O primeiro é a inflação médica (o custo de consultas, exames, cirurgias e medicamentos) acima do índice de preços oficial do país, o IPCA. O segundo é o custo de terapias, que em 2022, por determinação da Agência Nacional de Saúde Suplementar (ANS), deixou de ter limites de uso. Completa a lista o aumento da sinistralidade entre usuários de 0 a 18 anos, ou seja, o maior uso do convênio por dependentes.
Esses fatores se refletem nos altos reajustes dos contratos empresariais nos últimos anos. Enquanto os planos individuais têm correção anual limitada pela agência reguladora, os corporativos, que respondem por 73% dos planos de saúde do país, são definidos em livre negociação entre a empresa e a seguradora de saúde. Em 2025, o reajuste médio desses contratos foi de 11,06%, quase o dobro do teto de 6,06% definido pela ANS para individuais.
— O jovem, que antes equilibrava o sistema, hoje custa tanto quanto um idoso devido à alta utilização. Para a empresa contratante, a pressão de custos continua elevada — aponta Márcio Tosi, vice-presidente de Benefícios Corporativos da Acrisure Brasil.
Dados da healthtech Pipo Saúde vão na mesma linha. Na base deles, 57,04% das empresas têm contribuição compartilhada com funcionários. Dessas, um quarto conta com o pagamento de até 49% da mensalidade do plano pelo empregado. Em outras 25% das companhias, o pagamento pelo funcionário corresponde a um percentual do seu salário.
Os números fazem parte da Pesquisa de Benefícios Corporativos de Saúde 2026 da Pipo, antecipados ao GLOBO. A healthtech atua na gestão de planos de saúde de 220 mil funcionários de 200 empresas que são seus clientes, como Quinto Andar, Zeiss e Nomad.
Coparticipação acelera
A Sem Parar, de pagamento automático de pedágios, optou por esse recurso de divisão dos custos no ano passado, após ter o convênio médico dos funcionários reajustado em cerca de 15%. A empresa já tinha incluído a coparticipação em procedimentos, mas não conseguiu arcar sozinha com as mensalidades de dependentes dos empregados.
— Não queríamos reduzir o nível de qualidade (como mudar a rede credenciada), por isso buscamos alavancas para garantir a sustentabilidade sem perder qualidade. Estamos mais seguros de que não precisaremos mexer no plano nos próximos 12 meses — diz Daniel Campos, diretor-executivo de Recursos Humanos da Sem Parar.
Os dados da Pipo mostram ainda um avanço nos últimos anos na adesão de outro recurso pelas empresas para evitar “aumentos descontrolados de custos do convênio médico”, explica a CEO da healthtech, Manoela Mitchell: a coparticipação, quando o usuário paga um percentual adicional por procedimento realizado.
Na pesquisa, a cobrança de coparticipação nos contratos avançou 14 pontos percentuais entre 2024 e 2025, de 64% para 78% das empresas.
— A coparticipação cresceu muito nos últimos anos e é uma tendência inevitável devido aos aumentos de custo de saúde. É um mecanismo de alinhamento de comportamento, já que no Brasil há uma hiperutilização do plano de saúde. O brasileiro faz, na média, 35 exames por ano no plano, o que é muito excessivo — diz Manoela Mitchell.
Diretor de Pesquisa do Instituto de Estudos para Políticas de Saúde (Ieps) e professor da FGV EAESP, Rudi Rocha avalia que essa maior recorrência de coparticipação e divisão das mensalidades são movimentos “totalmente esperados” dados os custos crescentes na saúde privada:
— As empresas estão vendo o gasto crescer ao longo do tempo e vão continuar pressionando de alguma forma para diminuí-los. Vai continuar acontecendo conforme a economia aperta, o faturamento cai ou a fatura do plano sobe. Mas o poder de barganha na negociação é importante nisso. Empresas menores, com menos vidas, acabam sendo mais sensíveis (aos reajustes).
Direito de permanência
Manoela Micthell, da Pipo, observa que a divisão da mensalidade cresce de maneira mais devagar que a coparticipação, principalmente por uma questão regulatória: quando o trabalhador paga parte do benefício, passa a ter direito a permanecer na carteira em caso de demissão, desde que arque com a mensalidade completa.

Advogada Estela Tolezani, do escritório Vilhena Silva, especializado em Direito à Saúde
A advogada Estela Tolezani, do escritório Vilhena Silva, especializado em Direito à Saúde, explica que esse precedente é válido para funcionários demitidos sem justa causa ou que se aposentam:
— Para quem sai sem justa causa, a lei garante mínimo de seis meses e máximo de dois anos no contrato, variando pelo tempo que a pessoa contribuiu. O aposentado pode ficar de forma vitalícia se contribuiu por ao menos dez anos. Se não, é um ano de permanência por ano de pagamento.
Para as empresas, porém, isso acentua a chamada sinistralidade da carteira, o índice que mede quanto do valor recebido com mensalidades foi gasto com o uso de serviços médicos pelos usuários. Essa métrica é uma das usadas pelos planos na definição do percentual de reajuste. Ou seja, se a sinistralidade sobe, o reajuste vem mais acentuado.
— Há um receio com esse mecanismo. Só vai pedir para ficar no plano quem realmente precisa, o que contamina a sinistralidade. O usuário paga o prêmio (a mensalidade), mas a empresa fica com o peso do sinistro (a despesa do atendimento), e isso impacta o reajuste — explica Leandro Berbert, sócio-líder de Ciências da Saúde e Bem-Estar da consultoria EY, ponderando que, em busca de menos custos, as empresas optam por outros caminhos: restrição de reembolso, aumento da coparticipação ou mudanças na rede credenciada.
A divisão da mensalidade entre empregador e funcionário também impacta na atratividade profissional, já que o plano de saúde é um dos principais diferenciais competitivos para as empresas na hora de contratar, ainda mais no cenário atual de baixa taxa de desemprego.
Pauta crítica na indústria
Na indústria, setor que concentra a maior fatia de usuários de planos de saúde, o aumento de custos virou uma pauta crítica, principalmente para segmentos intensivos em mão de obra. O Movimento Empresarial pela Saúde (MES), capitaneado pelo Sesi e pela Confederação Nacional da Indústria (CNI), discute caminhos, como a promoção interna de saúde para driblar o aumento dos convênios.
— É um benefício muito valorizado, fundamental para reter e atrair talentos, mas há um desafio de geri-lo. Há outras estruturas de gestão complementares, como ambulatórios e programas de promoção à saúde, que ajudam a ter custos menores, porque a sinistralidade reduz — diz Emmanuel Lacerca, superintendente de Saúde do Sesi e parte do MES.