Cirurgia robótica para câncer de próstata: cobertura pelo SUS e planos de saúde após a inclusão no Rol da ANS.
A incorporação da prostatectomia radical assistida por robô ao Sistema Único de Saúde (SUS) e a sua inclusão no Rol da ANS representam um avanço importante no tratamento do câncer de próstata no Brasil. A tecnologia, que oferece maior precisão e potencial para uma recuperação mais rápida, tem ampliado o debate sobre acesso ao cuidado oncológico, tanto na rede pública quanto na suplementar.
O marco da incorporação no SUS
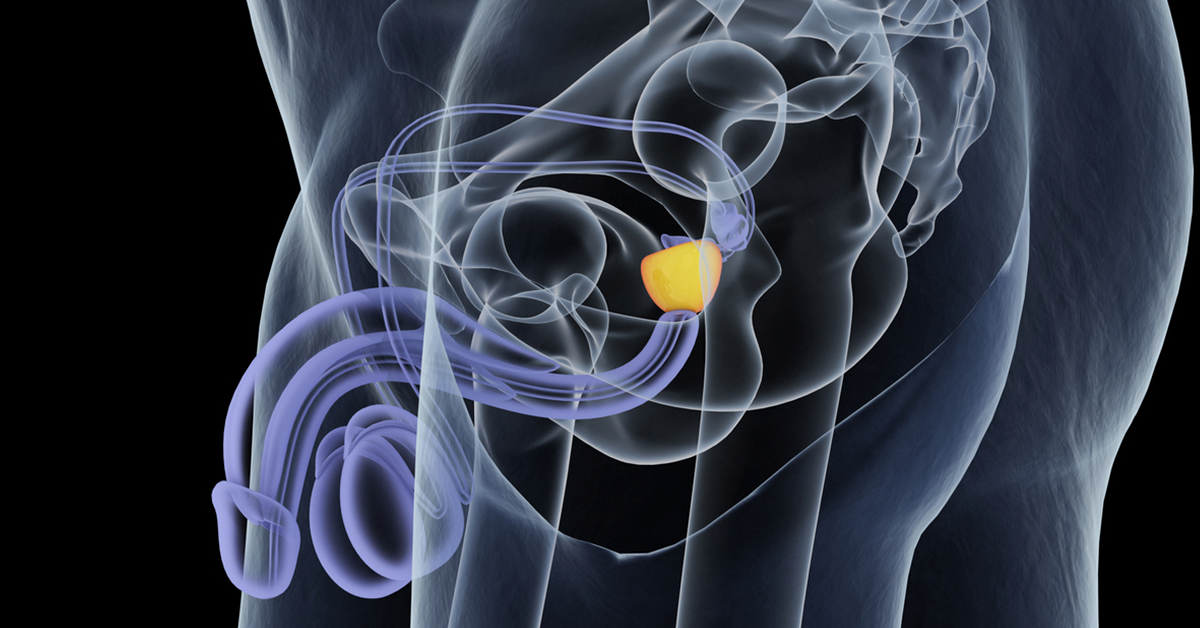
Em outubro de 2025, o Ministério da Saúde formalizou a inclusão da cirurgia robótica para o tratamento do câncer de próstata localizado ou localmente avançado. A decisão, fundamentada em evidências de eficácia e segurança, busca ampliar o acesso a um procedimento que antes era predominante na rede privada.
A cirurgia robótica é uma técnica minimamente invasiva, operada por um sistema robótico e controlada por um cirurgião experiente. Essa técnica oferece uma série de benefícios ao paciente. A maior precisão do equipamento contribui para a preservação mais eficaz de nervos e estruturas adjacentes. Por ser um procedimento menos invasivo, utiliza incisões menores, o que resulta em menos dor e cicatrizes. Além disso, proporciona uma recuperação acelerada, reduzindo o tempo de internação e permitindo retorno mais rápido às atividades cotidianas. Outro ponto relevante é a redução de sequelas.

Advogada Sara Oliveira, do Vilhena Silva Advogados
O Ministério da Saúde estabeleceu prazo de até 180 dias para que a rede pública esteja apta a oferecer o procedimento, período destinado à definição de protocolos, credenciamento de centros e capacitação das equipes.
Cobertura da cirurgia robótica pelas operadoras de planos de saúde
A incorporação pelo SUS impacta diretamente o setor de saúde suplementar. Isso porque a Lei n. 14.307/2022 estabelece que a Agência Nacional de Saúde Suplementar (ANS) deve incluir no Rol de Procedimentos a nova tecnologia e/ou procedimento, incorporada no SUS, em até 60 dias da publicação da decisão de incorporação.
O que fazer em caso de negativa do plano de saúde
Caso sofra recusa do tratamento é importante estar informado sobre os seus direitos:
- Indicação Médica: É importante que o urologista emita um relatório detalhado justificando a necessidade da cirurgia robótica, com base nas características clínicas do paciente;
- Rol da ANS e Lei n. 9656/98: além da inclusão no Rol da ANS a partir de 01/04/2026, a Lei n. 9656/98, que regula as operadoras de planos de saúde no Brasil, determina a obrigatoriedade de cobertura de tratamento oncológico; e
- Avaliação Jurídica: Em caso de negativa formal, o paciente pode buscar orientação jurídica para avaliar as medidas cabíveis. A jurisprudência brasileira tem reconhecido como abusiva a recusa de tratamentos essenciais indicados pelo profissional assistente, especialmente em casos oncológicos.
Este conteúdo tem caráter exclusivamente informativo, baseado em legislação, diretrizes técnicas e evidências científicas. O texto observa os parâmetros de discrição, sobriedade e natureza educativa previstos pelas normas da Ordem dos Advogados do Brasil.