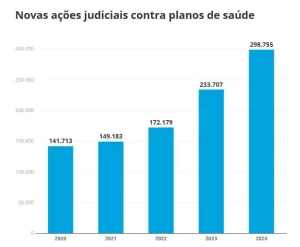
Planos de saúde: número de ações na Justiça dobra em 3 anos e chega a 300 mil em 2024. O volume de ações judiciais de consumidores contra operadoras de planos de saúde encerrou 2024 com quase 300 mil novos casos. O patamar mais que dobrou em três anos e é o maior já registrado desde o início do monitoramento do Conselho Nacional de Justiça (CNJ), em 2020.
CQCS | Notícia
Para operadoras, a judicialização excessiva do setor pressiona custos, que acabam elevando os reajustes dos contratos, e, na ponta, consumidores desassistidos veem na Justiça o caminho para acessar tratamentos e remédios.
Os dados do CNJ não detalham as ações mais recorrentes, mas, segundo advogados que atuam no setor, elas se concentram em negativas de tratamento pelas operadoras e reajustes excessivos dos contratos.
TJ-SP registra 21.334 novas ações em 2024
No estado mais populoso do país, a maior parte dos novos processos envolvem casos de garantia de tratamento médico (64,7%) e fornecimento de medicamentos (17,9%). Segundo o Tribunal de Justiça de São Paulo (TJ-SP), foram 21.334 novas ações em 2024, 0,7% a menos que o total registrado no ano anterior.
Depois de mais de um ano tratando um câncer de mama, a servidora pública Tama Bulbow, de 48 anos, viu a doença voltar e atingir seus pulmões, ossos e linfonodos. Os médicos receitaram medicamento de uso contínuo que atacaria a doença com menos efeitos colaterais. O tratamento custaria, ao mês, cerca de R$ 30 mil.
Ela buscou sua operadora, mas a cobertura foi recusada sob o argumento de que, apesar de inclusa no rol da Agência Nacional de Saúde Suplementar (ANS), a substância não era indicada para o tipo de tumor que ela enfrenta.
Paciente obtém quimioterapia na justiça
Seus médicos, então, optaram por um tipo específico de quimioterapia, mas o pedido também foi negado. Ela levou o caso à Justiça e, após decisão liminar no fim de novembro, a operadora passou a entregar à beneficiária o medicamento.
Fonte: CNJ
— Antes de judicializar, pedi algumas vezes para a operadora reavaliar, mas sempre recebi negativas. Não foi por falta de tentativa. Pago o plano há 20 anos. Quando precisei, o tratamento me deu uma dor de cabeça — desabafa.
Tratamentos negados
Especialista em Direito à Saúde do escritório Vilhena Silva, o advogado Caio Henrique Fernandes diz que o número de casos tem aumentado ano a ano, e que, além dos tratamentos negados pelas operadoras e percentuais muito altos de reajuste, no ano passado houve um pico de novos processos tratando do cancelamento unilateral dos contratos pelas empresas.
Só nos quatro primeiros meses do ano, a ANS recebeu 5.648 reclamações de usuários sobre as rescisões, 31% acima do patamar registrado em igual período de 2023. O aumento só parou após um acordo entre as operadoras e o então presidente da Câmara dos Deputados, Arthur Lira.
— A Justiça não é o primeiro caminho do usuário. Ele geralmente busca a ANS, abre uma reclamação, mas o problema não é resolvido e ele acaba recorrendo ao Judiciário — diz Fernandes.
A advogada Melissa Leal Pires, especializada em Direito Aplicado aos Serviços de Saúde e Direito do Consumidor, destaca ainda que outro tema frequente entre as ações é a barreira comercial encontrada por consumidores acima dos 60 anos, que ou não conseguem contratar novos planos ou são impedidos de realizar a portabilidade dos contratos:
— No passado, as operadoras eram mais agressivas nessa barreira da idade. Hoje, elas impõem uma contratação com carência e cobertura limitada, dependendo da faixa etária. E até quando a pessoa tem direito à portabilidade sem carência, eles exigem.
Em novembro, o CNJ e a ANS firmaram um acordo de cooperação técnica para a redução das ações na Justiça. A iniciativa prevê a elaboração de notas e pareceres técnico-científicos da agência reguladora para abastecer o e-Natjus, sistema que reúne informações do setor para ajudar magistrados na tomada de decisões.

Caio Henrique Fernandes – Advogado especialista em Direito à Saúde
A plataforma já tem uma equipe técnica e banco de dados, desenvolvido pelo Ministério da Saúde e os hospitais Albert Einstein e Sírio-Libanês, para auxiliar magistrados nas ações que envolvem o Sistema Único de Saúde.
— Começaremos um projeto-piloto junto ao Tribunal de Justiça da Bahia neste semestre — diz Daiane Lira, conselheira do CNJ e supervisora do Fórum Nacional do Judiciário para a Saúde (Fonajus).
Impacto nos custos
Entre 2019 e 2023, a judicialização custou R$ 17,1 bilhões às operadoras, segundo dados da ANS levantados pela Associação Brasileira de Planos de Saúde (Abramge). Gustavo Ribeiro, presidente da entidade, defende que, entre casos levados à Justiça, são minoria aqueles em que o beneficiário tem direito:
— A maioria é judicialização indevida e casos de fraude, como pedidos de tratamento a partir de laudos fraudados. Essas distorções acabam tirando dinheiro do usuário que paga o plano.
Vera Valente, diretora executiva da Federação Nacional de Saúde Suplementar (FenaSaúde), que representa 12 grandes grupos de planos de saúde, argumenta que muitos casos na Justiça envolvem tratamentos e medicamentos “com custos altíssimos” e não incluídos no rol da ANS.
‘Ruim para todo mundo’
Vera cita, por exemplo, o Zolgensma, indicado para o tratamento de atrofia muscular espinhal (AME), considerado o remédio mais caro do mundo. Cada dose chega a custar R$ 6 milhões. Em 2023, o medicamento foi incluído no rol da ANS com indicação para pacientes pediátricos com até 6 meses de idade e que estejam em ventilação mecânica invasiva, ou seja, entubados.
— Mas vemos casos de pessoas adultas tentando acessar o tratamento na Justiça. Quando se judicializa para acessar o que não está previsto em contrato, há um prejuízo a todos que estão no sistema. O medicamento de alto custo sai do bolso de todo mundo, o impacto é imenso. A judicialização excessiva é ruim para todo mundo — argumenta.
Número de ações tem queda no último semestre
Analista de Saúde do Itaú BBA, Vinicius Figueiredo afirma que, analisando mês a mês, houve queda no volume de novas ações a partir de setembro passado. Ainda assim, a alta ano a ano se traduz em mais custos para as operadoras.
Figueiredo destaca que as empresas conseguiram “se equilibrar melhor” em 2024, não apenas com reajustes maiores, mas com novas estratégias, como flexibilização do pagamento à rede prestadora e parcerias entre operadoras e hospitais para reduzir custos:
— Naturalmente a judicialização se traduz em mais custo para as operadoras, mas ainda faz sentido pensar em reajustes (dos contratos coletivos) na casa dos dois dígitos, próximos de 10%.
Para analistas do Citi, apesar da desaceleração no número de novos processos em dezembro (queda de 21% em relação a igual mês de 2023), “continua preocupante o rápido aumento de novos casos envolvendo saúde suplementar no Brasil”. “Esse movimento reflete não apenas o perfil historicamente judicializado do setor, mas também desenvolvimentos regulatórios recentes que contribuíram para esse cenário”, dizem os analistas.
Planos de saúde: número de ações na Justiça dobra em 3 anos e chega a 300 mil em 2024